Острый бактериальный простатит встречается редко и не превышает 2-3 % от всех воспалительных процессов в предстательной железе. Клиническая картина заболевания характеризуется бурным началом и складывается из сильных болей в промежности, внизу живота, крестце, недомогания, лихорадки, нередко с ознобом, учащенного болезненного и затрудненного мочеиспускания. Больной бледен, наблюдается тахикардия, может быть тошнота. При трансректальной пальпации предстательная железа увеличена, напряжена, резко болезненна, при наличии абсцесса определяется флюктуация. Иногда боли бывают настолько сильны, что пациенты не дают полноценно провести данное исследование.
Хронический простатит встречается значительно чаще и наблюдается у 1035 % мужчин репродуктивного возраста. Больные жалуются в основном на боли в нижней части живота, промежности. Иррадиация их возможна в задний проход, мошонку, крестец, паховые области. Иногда у пациентов возникает чувство жжения в промежности и уретре. Как правило, отмечается четкая взаимосвязь болей с половыми контактами: усиление их при половом воздержании и облегчение вплоть до исчезновения после коитуса. При дефекации могут возникать неприятные или болезненные ощущения в области малого таза, связанные с давлением каловых масс на воспаленную железу.
В ряде случаев отмечаются дизурические явления. Больные жалуются на учащенное, болезненное мочеиспускание, императивные позывы, чувство неполного опорожнения мочевого пузыря, реже – затруднение мочеиспускания, слабую струю мочи.
Изменение состояния эрогенных зон малого таза может привести к повышению их возбудимости или, наоборот, к угнетению чувствительности, что может сопровождаться расстройствами половой функции.
Течение хронического простатита может сопровождаться выделением из уретры по утрам небольшого количества мутноватой жидкости (простаторея). Иногда имеется четкая связь выделений с процессом дефекации. Простаторея обусловлена гиперпродукцией секрета предстательной железы и нарушением функции запирательных механизмов дистальных отделов канальцев и области семенного бугорка.
Большая часть пациентов при подробном сборе анамнеза отмечают повышение психической и физической утомляемости, депрессию, явления психастении.
Диагностика основана на изучении жалоб больного, тщательном сборе анамнеза, лабораторных и специальных методах исследования состояния предстательной железы.
Одним из наиболее достоверных и информативных методов диагностики является
пальцевое ректальное исследование предстательной железы. При хроническом простатите она чаще нормальных размеров, асимметрична, мягко-эластической или тестоватой консистенции, неоднородная, с участками рубцовых втяжений, умеренно болезненная при пальпации. После проведенного массажа железа становится более мягкой, иногда даже дряблой, что говорит о нормальной эвакуации содержимого в просвет мочеиспускательного канала.
После осмотра необходимо получить
секрет простаты для микроскопического и бактериологического исследования. Обнаружение в нем лейкоцитов, снижение количества лецитиновых зерен свидетельствуют о воспалительном процессе. Как правило, между количеством лейкоцитов и лецитиновых зерен существует обратная зависимость (на которую оказывает влияние степень активности воспалительного процесса). В секрете простаты могут также содержаться эпителиальные клетки. Призматический эпителий слущивается из канальцевого аппарата предстательной железы, а секреторный – из ее ацинусов. Выявление в ходе бактериологического культурального исследования патогенных микроорганизмов свидетельствует о бактериальной (инфекционной) природе заболевания. Материал для исследования из предстательной железы можно также получить при проведении пробы Stamey-Mears.
УЗИ предстательной железы является третьим по значимости после пальцевого исследования и микроскопии полученного секрета. Оно проводится через переднюю брюшную стенку и ректальным датчиком. Наиболее высокоинформативным является трансректальное УЗИ.
Сонография может выявить асимметрию, изменение размеров железы, наличие узлов, образований, включений, полостей, кальцинатов, диффузных изменений паренхимы.
Уретроскопия позволяет оценить состояние простатической части уретры и зоны семенного бугорка. Выявляются наличие воспалительных процессов, рубцовых изменений, анатомических дефектов, сужения просвета мочеиспускательного канала и некоторые другие изменения.
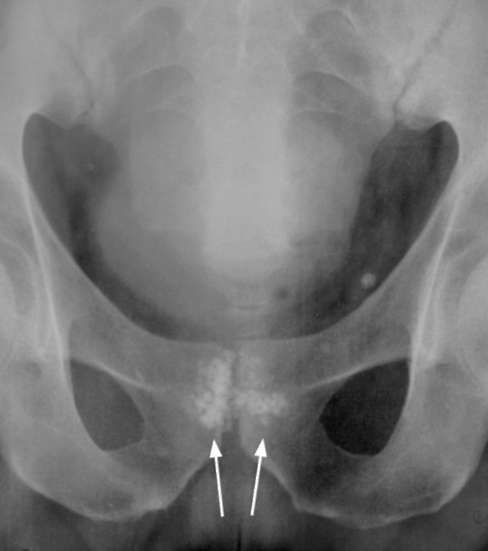
Рентгенологические методы исследования применяют только при наличии конкретных показаний (например, выявление камней предстательной железы).
Дифференциальная диагностика. Хронический простатит следует в первую очередь дифференцировать с опухолевыми заболеваниями и туберкулезом предстательной железы, а также с воспалением рядом расположенных органов (везикулит, цистит, парапроктит). В большинстве случаев лабораторные данные (онкомаркеры, бактериоскопическое и бактерилогическое исследование секрета предстательной железы на микобактерии туберкулеза), УЗИ, КТ и МРТ, сцинтиграфия скелета и биопсия простаты позволяют установить правильный диагноз.
Лечение. Этиотропная антибактериальная терапия включает антибиотики широкого спектра действия, позволяющие элиминировать весь спектр микроорганизмов, выявленных в секрете предстательной железы.
Острый простатит требует экстренной госпитализации с парентеральным введением антибактериальных препаратов, проведения противовоспалительной, дезинтоксикационной, общеукрепляющей терапии.
При
хроническом простатите необходимо длительное многокурсовое комплексное лечение, как правило, в амбулаторных условиях.
Продолжительность антибактериальной терапии при остром простатите составляет 2-4 недели, а при хроническом – 4-6 недель. Препаратами выбора являются фторхинолоны (левофлоксацин, ципрофлоксацин – по 500 мг внутрь 1-2 раза в сутки, ломефлоксацин, моксифлоксацин, офлоксацин – по 400 мг внутрь 1-2 раза в сутки). Препаратами второго ряда считаются доксициклин и триметоприм, а резервными – цефотаксим, цефтриаксон и амикацин.
Нестероидные противовоспалительные препараты (диклофенак натрия – внутрь по 50 мг 2 раза в сутки после еды, в течение 20 дней) позволяют устранить болевой синдром. Биорегуляторные пептиды: простаты экстракт (витапрост, простатилен) применяют в течение 30 дней в виде суппозиториев на ночь. Альфа-1-адреноблокаторы (тамсулозин, альфузозин, доксазозин) больным с хроническим простатитом назначают при выраженных расстройствах мочеиспускания. У 20-70 % больных с хроническим простатитом наблюдаются различные психические расстройства, требующие коррекции. В этих случаях пациентам прописывают транквилизаторы и антидепрессанты.
Пациентам с хроническим простатитом рекомендуется санаторно-курортное лечение в Железноводске, Кисловодске, Саки, Старой Руссе. Им назначают скипидарные, солевые и хвойные ванны, а также грязевые ректальные тампоны.
В ряде случаев для эвакуации застойного воспалительного отделяемого, образующегося в выводных протоках предстательной железы, может проводиться массаж предстательной железы. Восстановлению полноценной микроциркуляции в органах малого таза способствует назначение физиотерапии, лечебной физкультуры и местных процедур (теплые микроклизмы с ромашкой, шалфеем).
Пациентам показан активный образ жизни, занятия спортом для устранения застойных явлений в тазовых органах и повышения мышечного тонуса тазовой диафрагмы.
Диетотерапия заключается в полноценном здоровом питании с высоким содержанием витаминов группы В и аскорбиновой кислоты. Необходимо исключить острые блюда, алкоголь.
Регулярная половая жизнь способствует профилактике и устранению конгестивных явлений в предстательной железе.
Прогноз при своевременной диагностике и лечении заболевания благоприятный. Острый простатит при отсутствии адекватной терапии может перейти в хроническую форму или привести к развитию абсцесса предстательной железы.